EE UU y Canadá
El informe de la Comisión Federal de Comercio explica cómo los intermediarios de medicamentos de venta con receta se benefician a costa de los pacientes, inflando los precios de los medicamentos y presionando a las pequeñas farmacias.
La Comisión Federal de Comercio ha publicado hoy un informe provisional sobre la industria de los intermediarios de medicamentos de venta con receta, que subraya el impacto que tienen los gestores de beneficios farmacéuticos (PBM o pharmacy benefit managers) en la accesibilidad y asequibilidad de los medicamentos de venta con receta [1].
El informe provisional que ha escrito el personal de la agencia forma parte de una investigación en curso que inició la Comisión Federal del Comercio en 2022, detalla cómo la creciente integración y concentración vertical de empresas ha permitido que los seis principales gestores de prestaciones farmacéuticas administren casi el 95% de todas las recetas que se dispensan en EE UU.
Esta estructura de mercado verticalmente integrada y concentrada ha permitido que los gestores de prestaciones farmacéuticas obtengan ganancias a expensas de los pacientes y los farmacéuticos independientes, dice el informe.
“El informe provisional de la Comisión Federal del Comercio expone cómo los principales gestores de beneficios farmacéuticos pueden aumentar el precio de los medicamentos, además de cobrar en exceso a los pacientes por los medicamentos contra el cáncer”, dijo la presidenta de la Comisión Federal del Comercio, Lina M. Khan. “El informe también explica cómo los gestores de beneficios farmacéuticos pueden exprimir a las farmacias independientes de las que dependen muchos estadounidenses, especialmente los que viven en comunidades rurales, para recibir un servicio que es esencial”. La Comisión Federal del Comercio continuará utilizando todas las herramientas y todo su poder para investigar a los actores dominantes, en todos los mercados de la salud, y se asegurará de que los estadounidenses puedan tener acceso a una atención médica asequible”.
El informe revela que los gestores de prestaciones farmacéuticas ejercen un enorme poder sobre la capacidad que tienen los pacientes para acceder a sus medicamentos de venta con receta y costearlos, de modo que tales gestores pueden influir significativamente en qué medicamentos están disponibles y a qué precio. Esto puede tener consecuencias nefastas, ya que, según el informe, casi el 30% de los estadounidenses encuestados afirman haber racionado o incluso omitido dosis de sus medicamentos de venta con receta, debido a sus elevados precios.
El informe provisional también revela que los gestores de prestaciones farmacéuticas ejercen una influencia considerable sobre las farmacias independientes al imponer términos contractuales injustos, arbitrarios y perjudiciales que pueden afectar la capacidad de dichas farmacias para mantenerse en el negocio y proveer servicios a sus comunidades.
El informe provisional de la Comisión se deriva de las órdenes especiales que la Comisión Federal del Comercio emitió en 2022 [2], en virtud del artículo 6(b) de la Ley de la Comisión Federal del Comercio, a los seis principales gestores de prestaciones farmacéuticas: Caremark Rx, LLC; Express Scripts, Inc; OptumRx, Inc; Humana Pharmacy Solutions, Inc; Prime Therapeutics LLC; y MedImpact Healthcare Systems, Inc.
En 2023, la Comisión Federal del Comercio emitió órdenes adicionales a Zinc Health Services, LLC, Ascent Health Services, LLC, y Emisar Pharma Services LLC [3], que son entidades agregadoras de reembolsos, también conocidas como “organizaciones de compra grupal (GPO o group purchasing organizations)”, que negocian los reembolsos de medicamentos en nombre de los gestores de prestaciones farmacéuticas.
Los gestores de prestaciones farmacéuticas forman parte de complejos conglomerados de salud integrados verticalmente, y la industria gestores está fuertemente concentrada. Como se muestra en la siguiente imagen, esta concentración e integración les confiere un poder considerable sobre la cadena de suministro farmacéutico. Los porcentajes reflejan la cantidad de recetas dispensadas en EE UU.
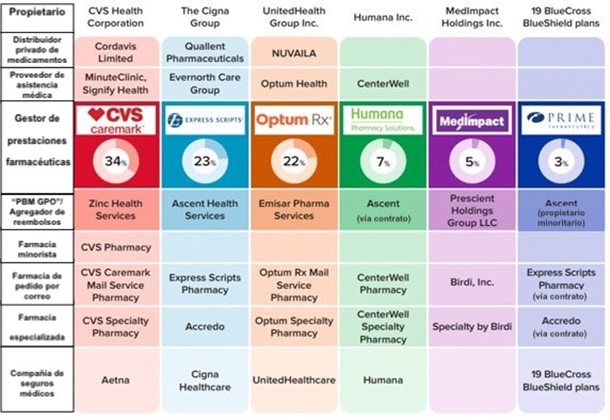
El informe provisional destaca varias ideas clave extraídas de documentos y datos obtenidos de las órdenes de la Comisión Federal del Comercio, así como de información disponible públicamente:
El informe señala que varios de los gestores de prestaciones farmacéuticas a los que se emitieron órdenes no han sido directos y puntuales en sus respuestas, y todavía no han completado sus presentaciones requeridas, lo que ha obstaculizado la capacidad de la Comisión para cumplir su función reglamentaria. El personal de la Comisión Federal del Comercio ha exigido a las empresas que finalicen sus producciones requeridas por las órdenes 6(b) lo antes posible. Sin embargo, si alguna de las empresas no cumple plenamente las órdenes 6(b) o adopta nuevas tácticas dilatorias, la Comisión Federal del Comercio puede llevarlas ante un tribunal de distrito para obligarles a cumplirlas.
La Comisión Federal del Comercio mantiene su compromiso de proporcionar actualizaciones oportunas a medida que la Comisión reciba y revise información adicional.
La Comisión votó 4 a 1 para permitir que el personal emitiera el informe provisional, con el voto en contra de la comisionada Melissa Holyoak. La presidenta Lina M. Khan emitió una declaración a la que se sumaron los comisionados Rebecca Kelly Slaughter y Alvaro Bedoya [4]. Los comisionados Andrew N. Ferguson y Melissa Holyoak hicieron declaraciones por separado [5, 6].
La Comisión Federal de Comercio desarrolla iniciativas políticas sobre cuestiones que afectan a la competencia, los consumidores y a la economía de EE UU [7]. La Comisión Federal de Comercio nunca le pedirá dinero, le amenazará, le dirá que transfiera dinero o le prometerá una recompensa. Siga a la Comisión Federal de Comercio en las redes sociales, lea las alertas al consumidor y el blog empresarial, e inscríbase para recibir las últimas noticias y alertas de la Comisión [8- 11].
Referencias
Nota de Salud y Fármacos. Statnews [1], al comentar este informe dice lo siguiente:
Al presentar su caso, la FTC sacó a relucir una serie de cifras para ilustrar hasta qué punto las fusiones y adquisiciones han fortalecido el control que estas empresas , y sus matrices corporativas, tienen sobre el sistema de atención médica de EE UU. Por ejemplo, cuatro de los PBM forman parte de conglomerados de atención médica que cotizan en bolsa: UnitedHealth Group, CVS Health, Cigna Group y Humana. En 2016, los ingresos combinados de estos cuatro conglomerados totalizaron US$456.000 millones y representaron el 14% de los gastos nacionales de salud en EE UU. En la actualidad, sus ingresos combinados superan el billón de dólares y equivalen al 22% del gasto nacional en salud.
Por otra parte, solo seis PBM gestionan el 94% de las facturas de medicamentos recetados en el país. Y entre 2016 y 2023, la proporción de facturas gestionadas por los tres mayores PBM aumentó del 70% al 79%. En conjunto, los seis PBM más grandes alcanzaron una media del 90% durante seis de los últimos ocho años. Alrededor de 60 PBM más pequeños gestionan solo el 6% de las facturas de medicamentos recetados.
Las farmacias de pedidos por correo afiliadas a los tres PBM más grandes representan casi tres cuartas partes de los ingresos de dispensación, los ingresos que las farmacias obtienen a través de la dispensación de medicamentos sin contar los ingresos por otros productos. Las farmacias minoristas y de venta por correo afiliadas a estos tres PBM que dispensan medicamentos especializados vieron crecer su cuota de mercado del 54% en 2016 al 68% en 2023.
Esto es significativo porque la FTC descubrió que los ingresos totales por dispensación de productos especializados en todas las farmacias de EE UU aumentaron a una tasa de crecimiento anual compuesta del 11,2% entre 2016 y 2023, que fue casi tres veces más rápido que los ingresos por dispensación de medicamentos tradicionales. En total, las farmacias afiliadas a los tres PBM más grandes aumentaron su participación en los ingresos por dispensación de especializados en un 25%.
La FTC también presentó datos que muestran que los planes de salud administrados por PBM reembolsaron a sus farmacias afiliadas por versiones genéricas de dos medicamentos contra el cáncer, Zytiga y Gleevec, a tasas más altas que el Costo Promedio Nacional de Adquisición de Medicamentos.
Referencias