Investigaciones
Diabetes mellitus tipo 2. Utilización de antidiabéticos no insulínicos
CADIME, 20 de marzo de 2019
http://www.cadime.es/es/noticia.cfm?iid=antidiabeticos-no-insulinicos#.XJqaziJKjX7
Antidiabéticos no insulínicos, no solo reducir la glucemia.
En pacientes con diabetes mellitus 2, cuando las medidas no farmacológicas (dieta, control del peso, ejercicio y deshabituación tabáquica) no consiguen un control glucémico adecuado se iniciará el tratamiento farmacológico [1-6]. Ver algoritmo.
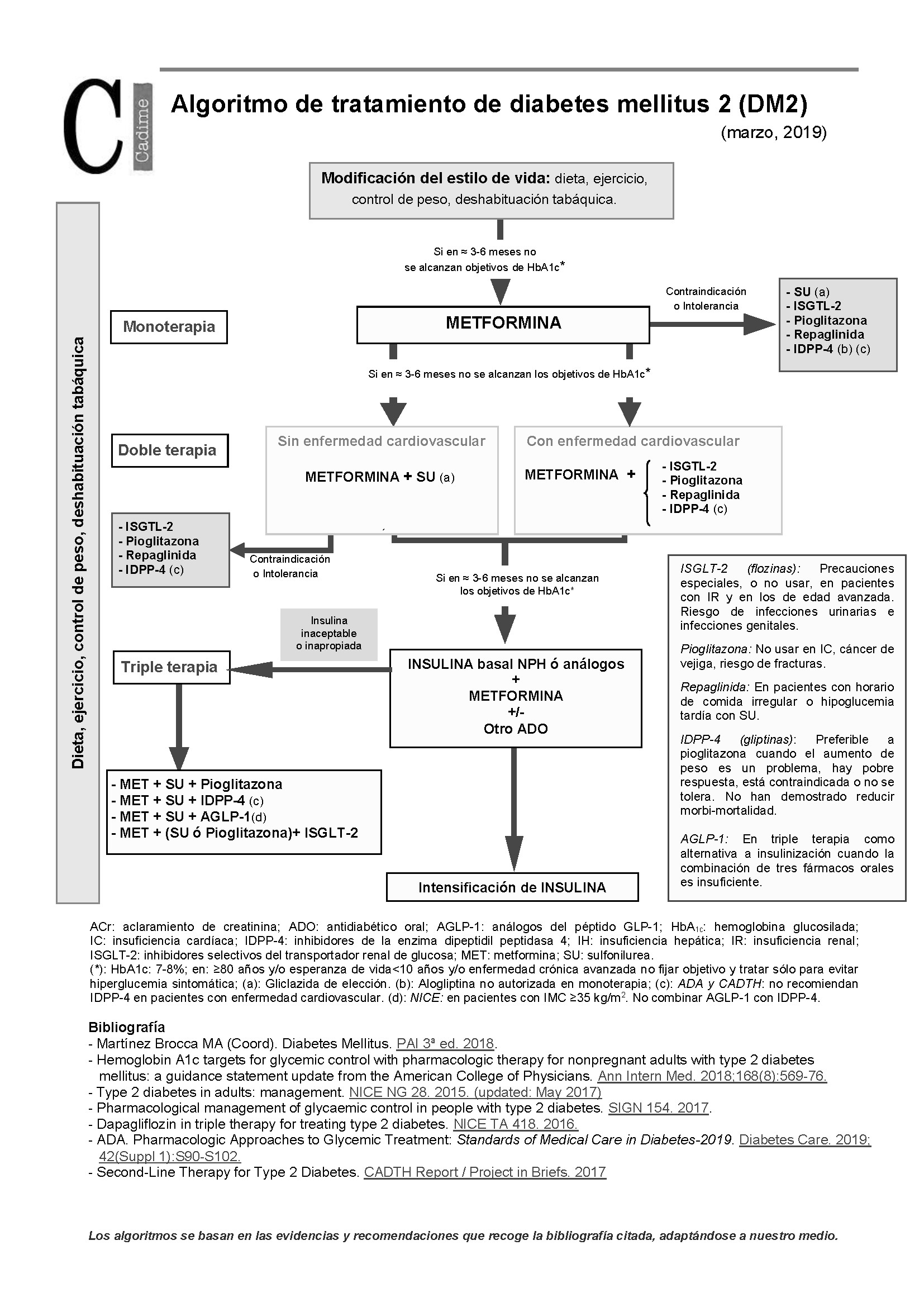
Inicio del tratamiento farmacológico: monoterapia.
La monoterapia con metformina constituye la primera opción de tratamiento farmacológico en diabetes mellitus 2 [1-6].
En caso de intolerancia o contraindicación a metformina, el Proceso Asistencial Integrado (PAI) de diabetes mellitus de 2018 [1] y las guías internacionales (NICE, SIGN, ADA) [2-4], recomiendan monoterapia con: sulfonilurea (gliclazida o glimepirida), repaglinida, pioglitazona, IDPP-4 o ISGLT-2, según las características de cada paciente.
Intensificación del tratamiento: terapia doble.
Cuando la monoterapia, a dosis óptima y con adherencia adecuada, es insuficiente para alcanzar los objetivos de glucemia, se iniciará la terapia doble con metformina y un segundo fármaco (sulfonilurea, repaglinida, pioglitazona, IDPP-4 o ISGLT-2). La selección se hará de forma individualizada según las necesidades y características de cada paciente; y teniendo en cuenta los siguientes criterios de selección [1-5]:
 En pacientes con DM2 sin enfermedad cardiovascular establecida, en caso de no controlarse adecuadamente la glucemia con metformina, se consideran de elección las sulfonilureas para iniciar la terapia doble [1-6]. Entre las sulfonilureas, gliclazida presenta mejor perfil de seguridad en cuanto a menor incidencia de hipoglucemias, menor incremento de riesgo de muerte por cualquier causa y por causa vascular [7-9].
En pacientes con DM2 sin enfermedad cardiovascular establecida, en caso de no controlarse adecuadamente la glucemia con metformina, se consideran de elección las sulfonilureas para iniciar la terapia doble [1-6]. Entre las sulfonilureas, gliclazida presenta mejor perfil de seguridad en cuanto a menor incidencia de hipoglucemias, menor incremento de riesgo de muerte por cualquier causa y por causa vascular [7-9].
 En pacientes con DM2 con enfermedad cardiovascular establecida, las guías recomiendan la selección del segundo fármaco entre las demás alternativas disponibles: IDPP4, ISLGT-2, pioglitazona o repaglinida [1-6]. No obstante, la publicación de ensayos en los que los IDPP-4 o “gliptinas” no han demostrado eficacia alguna en la reducción de la morbi-mortalidad de los pacientes diabéticos [10], ha llevado a que las guías de la ADA [4] y la canadiense [5] no recomienden la utilización de IDPP-4 en pacientes con enfermedad cardiovascular.
En pacientes con DM2 con enfermedad cardiovascular establecida, las guías recomiendan la selección del segundo fármaco entre las demás alternativas disponibles: IDPP4, ISLGT-2, pioglitazona o repaglinida [1-6]. No obstante, la publicación de ensayos en los que los IDPP-4 o “gliptinas” no han demostrado eficacia alguna en la reducción de la morbi-mortalidad de los pacientes diabéticos [10], ha llevado a que las guías de la ADA [4] y la canadiense [5] no recomienden la utilización de IDPP-4 en pacientes con enfermedad cardiovascular.
Por otra parte, por el perfil de seguridad de los IDPP-4, se recomienda: evitar su uso en pacientes con antecedentes o riesgo de pancreatitis. En caso de insuficiencia cardíaca debe evitarse el uso de alogliptina y saxagliptina, así como de vildagliptina en los pacientes con grado NYHA IV. En caso de insuficiencia hepática o elevación >triple de enzimas hepáticas, no se recomienda vildagliptina y en pacientes con insuficiencia hepática grave no se recomiendan alogliptina ni saxagliptina [11].
Los ISLGT-2 en base al perfil de eficacia y seguridad observado, y según los Informes de Posicionamiento Terapéutico (IPT) de empagliflozina [12], canagliflozina [13] y dapagliflozina/metformina [14], pueden considerarse una opción de tratamiento en pacientes con un filtrado glomerular renal > 60 ml/min, con especial precaución en pacientes de edad avanzada, en tratamiento combinado a metformina cuando exista contraindicación o intolerancia al uso de sulfonilurea, en pacientes diabéticos en los que dieta, ejercicio y metformina no sean suficientes para conseguir un control glucémico.
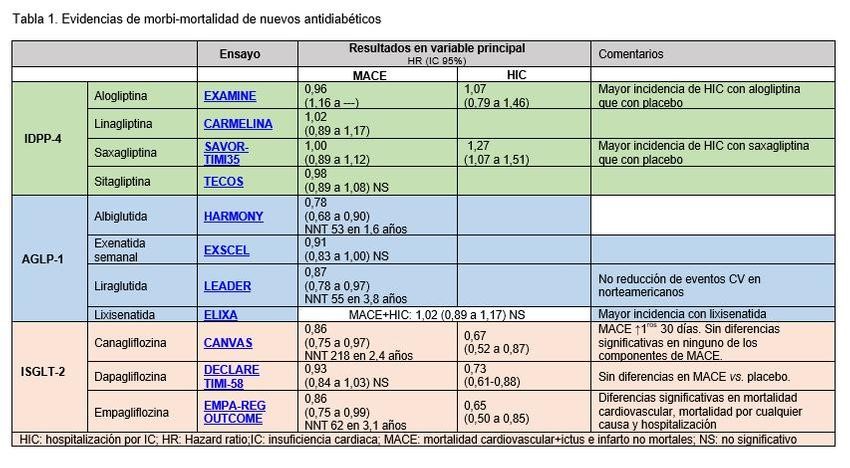
Se dispone de evidencias de morbi-mortalidad de los ISLGT-2 que han mostrado eficacia en la reducción de mortalidad cardiovascular para empagliflozina y canagliflozina.
Empagliflozina ha mostrado en un ensayo clínico frente a placebo en pacientes con enfermedad cardiovascular establecida, una reducción del riesgo de mortalidad cardiovascular (HR: 0,86; 95% IC: 0,75 a 0,99) y de mortalidad por cualquier causa (HR: 0,68; 95% IC: 0,57 a 0,82) [15]. No obstante, se trata de un ensayo que presenta limitaciones, como: se produjeron modificaciones ad hoc en el protocolo sobre el número de eventos necesarios para la evaluación de la variable compuesta principal; la validez externa es dudosa, ya que los resultados no se deberían extrapolar a la población global con DM2; el beneficio no se confirma en las diferentes regiones geográficas; y, la relevancia clínica del efecto resulta cuestionable [16].
Canagliflozina, en dos ensayos clínicos en pacientes con diabetes y elevado riesgo cardiovascular ha mostrado mayor eficacia que placebo en la reducción de la variable compuesta MACE (muerte caridovascular + infarto no mortal + ictus no mortal) (HR: 0,86; IC 95% 0,75 a 0,97) y de hospitalizaciones por insuficiencia cardiaca (HR: 0,67; IC 95% 0,52 a 0,87). Por otra parte, el tratamiento con canagliflozina se ha asociado a un aumento significativo del riesgo de amputaciones [17].
Dapagliflozina, en un ensayo frente a placebo sólo mostró diferencias en la reducción de la incidencia de hospitalizaciones por insuficiencia cardiaca (HR: 0,67; IC 95% 0,52 a 0,87) [10,18].
Los AGLP-1, en pacientes con problemas de sobrepeso, cuando el IMC ≥30 kg/m2, pueden considerarse una opción de tratamiento en terapia triple combinada con metformina y otro fármaco, generalmente sulfonilurea, en el contexto de una intervención dietética intensiva. No asociar con IDPP-4 [1-4]. Entre los AGLP-1, existen evidencias de reducción de la mortalidad general para liraglutida (HR: 0,85; 95% IC: 0,75 a 0,98) y exenatida semanal (HR: 0,86; 95% IC: 0,77 a 0,97) [10]. Se recomienda continuar con AGLP-1 sólo si el paciente tiene una respuesta metabólica favorable (reducción de al menos un 1% de la HbA1c) y una pérdida de peso de al menos un 3% en 6 meses. Si existen antecedentes o riesgo de pancreatitis se debe evitar el uso de AGLP-1 [1,2].
Segunda intensificación del tratamiento: terapia triple.
Cuando una dieta + ejercicio + terapia doble adecuados, durante 3-6 meses, es insuficiente para alcanzar el control de la glucemia y la insulinización es inapropiada o inaceptable, se puede añadir un tercer fármaco antidiabético, seleccionado con los criterios y consideraciones expresados anteriormente [1-3].
La Tabla 1, presenta los ensayos destinados a evaluar la seguridad cardiovascular de los nuevos antidiabéticos no insulínicos. Los resultados se expresan como HR (hazard ratio) y número de pacientes que se han de tratar para obtener resultados positivos en un paciente (NNT). Sólo cuando los resultados fueron estadísticamente significativos se puede interpretar como beneficio cardiovascular.
Bibliografía
Nota de Salud y Fármacos. CADIME también ha publicado un boletín que analiza cuando hay que comenzar tratamiento con insulina. Puede obtenerlo en este enlace http://www.cadime.es/es/boletin_2_0.cfm?bid=19#.XJ2Ky1VKjX5